تفاوت حالت کما با مرگ مغزی
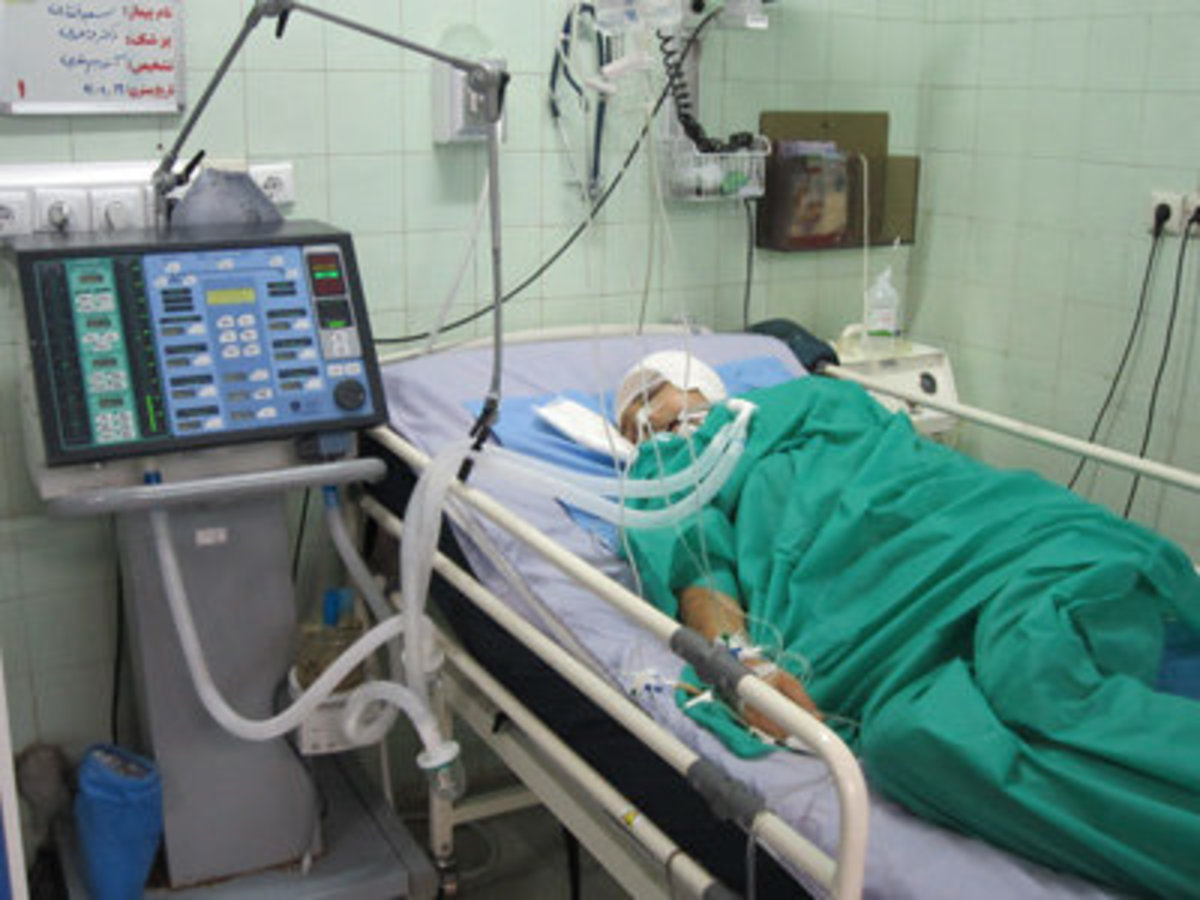
کما یک فوریت پزشکی است. برای حفظ زندگی و عملکرد مغز، اقدام سریع لازم است. پزشکان معمولاً یک سری آزمایش خون و اسکن مغزی را برای تعیین علت ایجاد کما سفارش میدهند تا درمان مناسب آغاز شود.
کما به ندرت بیش از چند هفته طول میکشد. افرادی که به مدت طولانی بیهوش هستند ممکن است به حالت رویشی مداوم یا مرگ مغزی روی آورند.
علائم و نشانههای کما معمولاً شامل موارد زیر است:
چشمهای بسته
رفلکسهای کاهش یافته ساقه مغز، مانند پاسخ ندادن مردمک به نور (منقبض نشدن مردمک)
به جز حرکات رفلکسی، هیچ پاسخی به اندامها داده نمیشود
هیچ پاسخی به محرکهای دردناک، به جز حرکات رفلکس وجود ندارد
تنفس نامنظم
بسیاری از انواع مشکلات میتوانند باعث کما شوند. برخی از نمونهها عبارتند از:
آسیبهای مغزی: اینها اغلب در اثر تصادفات رانندگی یا اعمال خشونتآمیز ایجاد میشوند.
سکته: کاهش یا قطع جریان خون به مغز (سکته مغزی)، میتواند ناشی از انسداد عروق یا ترکیدگی رگ خونی باشد.
تومورها: تومورهای موجود در مغز یا ساقه مغز میتوانند باعث کما شوند.
دیابت: سطح قند خون که بیش از حد بالا میرود (هیپرگلیسمی) یا خیلی پایین (هیپوگلیسمی) میتواند باعث کما شود.
کمبود اکسیژن: افرادی که از غرق شدن نجات یافتهاند یا کسانی که پس از حمله قلبی احیا شدهاند، ممکن است به دلیل کمبود اکسیژن به مغز بیدار نشوند.
عفونتها: عفونتهایی مانند انسفالیت و مننژیت باعث تورم مغز، نخاع یا بافتهای اطراف مغز میشود. موارد شدید این عفونتها میتواند منجر به آسیب مغزی یا کما شود.
تشنج: تشنجهای مداوم میتواند منجر به کما شود.
سموم: قرار گرفتن در معرض سموم مانند مونوکسید کربن یا سرب میتواند باعث آسیب مغزی و کما شود.
مواد مخدر و الکل: مصرف بیش از حد دارو یا الکل میتواند منجر به کما شود.
عوارض
اگرچه بسیاری از مردم به تدریج از کما بهبود مییابند، اما دیگران وارد حالت رویشی میشوند یا میمیرند. برخی از افرادی که از کما بهبود مییابند، دچار ناتوانیهای بزرگ یا جزیی میشوند.
عوارضی میتوانند در طول کما ایجاد شوند، از جمله زخمهای فشاری، عفونتهای مجاری ادراری، لخته شدن خون در پاها و سایر مشکلات.
تشخیص
از آنجا که افراد در کما نمیتوانند خود را بیان کنند، پزشکان باید به سرنخهای فیزیکی و اطلاعات ارائه شده از سوی خانواده و دوستان اعتماد کنند. ارائه اطلاعات مربوط به فرد مبتلا، از جمله:
حوادث منتهی به کما، مانند استفراغ یا سردرد
جزییات در مورد نحوه از دست دادن هوشیاری فرد مبتلا، از جمله این که آیا ناگهان یا به مرور زمان رخ داده است.
علائم آن یا علائم قابل توجه قبل از دست دادن هوشیاری
سابقه پزشکی فرد مبتلا، از جمله سایر شرایطی که ممکن است در گذشته داشته باشد، مانند سکته مغزی یا حملات ایسکمیک گذرا
تغییرات اخیر در سلامت یا رفتار فرد مبتلا
استفاده از داروهای فرد مبتلا، از جمله داروهای تجویزی و بدون نسخه و داروهای تأیید نشده و داروهای تفریحی غیر قانونی
معاینه بدنی
این آزمون به احتمال زیاد شامل موارد زیر است:
بررسی حرکات و رفلکسهای فرد مبتلا، پاسخ به محرکهای دردناک و اندازه مردمک چشم
رعایت الگوهای تنفسی برای کمک به تشخیص علت کما
بررسی پوست برای علائم کبودی ناشی از ضربه
بلند صحبت کردن یا فشار دادن زاویه فک یا بستر ناخن
آزمایش حرکات رفلکسی چشم برای کمک به تعیین علت کما و محل آسیب مغزی
آب سرد یا گرم به داخل مجاری گوش فرد ریخته میشود و واکنشهای چشمی را مشاهده کنید
تستهای آزمایشگاهی
نمونه خون برای بررسی موارد زیر گرفته میشود:
شمارش کامل خون
الکترولیتها، گلوکز، تیروئید، عملکرد کلیه و کبد
مسمومیت با گاز مونوکسید کربن
مصرف بیش از حد مواد مخدر یا الکل
نمونه گرفتن از مایع مغزی نخاعی با LP میتواند علائم عفونت در سیستم عصبی را بررسی کند. در طول ضربه نخاعی، پزشک یا متخصص سوزنی را وارد کانال نخاعی میکند و مقدار کمی مایع را برای تجزیه و تحلیل جمعآوری میکند.
اسکن مغز
آزمایشات تصویربرداری به پزشکان کمک میکنند تا نقاط آسیب مغزی را مشخص کنند. آزمایشات ممکن است شامل موارد زیر باشند:
سی تی اسکن: در این روش از یک سری اشعه ایکس برای ایجاد تصویری دقیق از مغز استفاده میشود. سی تی اسکن میتواند خونریزی مغزی، تومورها، سکته مغزی و سایر شرایط را نشان دهد. این آزمایش اغلب برای تشخیص و تعیین علت کما استفاده میشود.
MRI : MRI میتواند بافت مغزی آسیب دیده در اثر سکته مغزی ایسکمیک، خونریزی مغزی و سایر شرایط را تشخیص دهد. اسکن MRI به ویژه برای بررسی ساقه مغز و ساختارهای عمقی مغز مفید است.
الکتروانسفالوگرافی (EEG): این امر فعالیت الکتریکی داخل مغز را از طریق الکترودهای کوچک متصل به پوست سر اندازهگیری میکند. پزشکان جریان الکتریکی پایینی را از طریق الکترودها ارسال میکنند که تکانههای الکتریکی مغز را ثبت میکند. این آزمایش میتواند تعیین کند که آیا تشنج ممکن است علت کما باشد یا خیر.
درمان
کما یک فوریت پزشکی است. پزشکان ابتدا راه هوایی فرد مبتلا را بررسی و به حفظ تنفس و گردش خون کمک میکنند. پزشکان ممکن است به تنفس، داروهای داخل وریدی و سایر مراقبتهای حمایتی کمک کنند.
بسته به علت کما، درمان متفاوت است. ممکن است به روش یا داروهایی برای کاهش فشار بر مغز به دلیل تورم مغز نیاز باشد. پرسنل اورژانس ممکن است گلوکز یا آنتی بیوتیک را به صورت داخل وریدی، حتی قبل از بازگشت نتایج آزمایش خون، در صورت شوک دیابتی یا عفونی که بر مغز تأثیر میگذارد، تجویز کنند.
اگر کما نتیجه مصرف بیش از حد دارو باشد، پزشکان داروهایی را برای درمان این بیماری تجویز میکنند. اگر کما به دلیل تشنج باشد، پزشکان از داروها برای کنترل تشنج استفاده میکنند. سایر درمانها ممکن است بر روی داروها یا درمانهایی برای درمان یک بیماری زمینهای مانند دیابت یا بیماری کبدی متمرکز شوند.
گاهی اوقات علت کما بهطور کامل برطرف میشود و فرد مبتلا عملکرد طبیعی خود را بازیابی میکند. بهبودی معمولاً به تدریج رخ میدهد. فرد مبتلا به آسیب مغزی شدید، ممکن است دارای معلولیت دائمی باشد یا هرگز به هوش نیاید.
آیا کما همان مرگ مغزی است؟ چه وقت میگوییم کسی مرگ مغزی پیدا کرده است؟
مسلما هر کسی که به کما رفته، مرگ مغزی ندارد. گرچه در فیلمها و سریالها گاه این کجفهمی ایجاد میشود، اما پزشکان برای اینکه بگویند کسی مرگ مغزی شده است، از معیارهای بسیار دقیقی استفاده میکنند که در اینجا ملاحظه میکنید:
- کوما، پاسخ ندادن به تحریکهای وارده به بالای سوراخ ماگنوم
- جدا کردن بیمار از ونتیلاتور همراه با اکسیژنرسانی به او به مدت ۱۰-۲۰ دقیقه به طوری که PCO ۲ به ۵۰ تا ۶۰ میلی متر جیوه افزایش یابد. در صورت وجود مرگ مغزی، حتی این میزان CO ۲ نمیتواند فعالیت تنفسی را تحریک کند.
- نبود رفلکسهای سفالیک مثل رفلکسهای مردمک، آکولوسفالیک Doll’s eye، آکولو وستیبولار (کالریک)، رفلکس قرنیه، رفلکس Gag، مکیدن، بلع و وضعیت اکستانسور.
- رفلکسهای خالص نخاعی از جمله رفلکسهای وتری، پاسخ کف پایی و فلکسیون اندام در پاسخ به تحریک ممکن است وجود داشته باشند.
- درجه حرارت بدن بالای ۳۴ درجه سانتیگراد باشد.
- جریان خون سیستمیک ممکن است طبیعی باشد.
- علت آن باید بیماری ساختمانی مغ زیا اختلال متابولیک غیر قابل بازگشت، تشخیص داده شده باشد. اگر احتمال مسمومیت دارویی با اتانول، خوابآورها، داروهای بیهوشی یا داروهای فلجکننده مطرح باشد، باید در تشخیص مرگ مغزی تأمل کرد.
- در بالغین با علت ساختمانی شناخته شده و بدون احتمال مصرف دارو و اتانول، باید حداقل ۶ ساعت از نبود عملکرد مغز گذشته باشد. در سایر موارد و همچنین در آسیب آنوکسیک – ایسکمیک مغز باید حداقل ۲۴ ساعت از نبود عملکرد مغز گذشته باشد و بررسی از نظر دارو نیز منفی باشد.
- تشخیص مرگ مغزی در نوزادان کمتر از ۷ روز نباید داده شود.
در نوزاد ۷ روزه تا ۲ ماه حداقل ۴۸ ساعت، در ۲ ماه تا یکسال، حداقل ۲۴ ساعت و در کودکان ۱ تا ۵ سال، ۱۲ ساعت (در آسیب آنوکسیک – ایسکمیک مغز ۲۴ ساعت) باید از نبود عملکرد مغز گذشته باشد. در کودکان بزرگتر، کرایتریاهای مرگ مغزی مثل بالغین است.
یافتههای پاراکلینیک
EEG: باید خطوط مغزی در یک دوره ۳۰ دقیقهای، صاف یا ایزوالکتریک باشند.
پتانسیل برانگیخته ساقه مغز (BAER): هیچ واکنشی در این آزمایش ایجاد نمیشود.
مطالعات تصویربرداری مثل MRA: در مطالعات تصویربرداری مثل MRA، آنژیوگرافی و TCD جریان خون مغزی وجود ندارند.

.png)

